Webinar mgr Katarzyny Warzeszak należy do cyklu edukacyjnego Życie z mukowiscydozą, nad którym patronat merytoryczny objęło Polskie Towarzystwo Mukowiscydozy. Cykl Życie z mukowiscydozą finansowany jest z grantu edukacyjnego Vertex Pharmaceuticals.
Dlaczego fizjoterapia oddechowa?
Jednym z podstawowych problemów funkcjonalnych u pacjentów z mukowiscydozą jest zaburzony klirens śluzowo-rzęskowy, co powoduje zaleganie odwodnionej wydzieliny w obwodowych oskrzelach. Często chorym wydaje się, że odkrztuszają bardzo niewiele albo praktycznie w ogóle i dlatego rezygnują z fizjoterapii czy też ignorują zalecenia fizjoterapeuty, natomiast na podstawie badań obrazowych i czynnościowych jednoznacznie widać u nich zmiany, chociażby w postaci rozstrzeni oskrzeli. Dużym wyzwaniem wśród tej grupy pacjentów jest przesunięcie odwodnionej wydzieliny z obwodowych dróg oddechowych. Jeżeli zostawilibyśmy tę gęstą wydzielinę na obwodzie drzewa oskrzelowego, to drogi oddechowe, które mają przekrój o średnicy włosa, zostaną zaczopowane. Wówczas będziemy mieli zmianę niedodmową i powstanie niedrożność w tym rejonie przepływu powietrza. Dlatego też fizjoterapię układu oddechowego wdraża już w momencie rozpoznania, czyli najczęściej w okresie niemowlęcym.
Jeśli chodzi o zaburzenia klirensu śluzowo-rzęskowego w mukowiscydozie, to już przy braku lub niedoborze białka czy przy nieprawidłowej budowie białka CFTR dochodzi do zmiany objętości i lepkości wydzieliny. Wydzielina zmienia swoją konsystencję również wtedy, gdy podczas infekcji w organizmie pojawia się stan zapalny. Niestety, częste zaostrzenia infekcyjne prowadzą do nieodwracalnych zmian płucnych u naszych pacjentów.
Kompleksowa fizjoterapia opiera się na kilku elementach:
- nebulizacji,
- technikach oczyszczania drzewa oskrzelowego,
- fizjoterapii wspomaganej edukacją w zakresie ćwiczeń fizycznych i zdrowego stylu życia,
- aktywności fizycznej.
Postępowanie w fizjoterapii oddechowej składa się z czterech kroków, których celem jest wprowadzenie w ruch odwodnionej wydzieliny w oskrzelach małego kalibru. W pierwszej kolejności, aby „uruchomić” odwodnioną wydzielinę, która zalega w obwodowych oskrzelach, należy ją rozrzedzić za pomocą nebulizacji. Dzięki niej wydzielina zostanie oderwana, i przesunięta, po czym zostanie odkrztuszona. Gdy wydzielina jest w rejonie obwodowych dróg oddechowych, nie powinno się stosować technik w postaci wysiłkowego wydechu, na przykład popularnych huffów, ponieważ ta technika nie będzie skuteczna.
Inhalacje: co mówią wytyczne, a jak jest w praktyce?
Istnieją pewne czynniki, które będą miały wpływ na efektywność inhalacji, m. in.:
- prawa fizyki,
- jakość aerozolu,
- współpraca pacjenta.
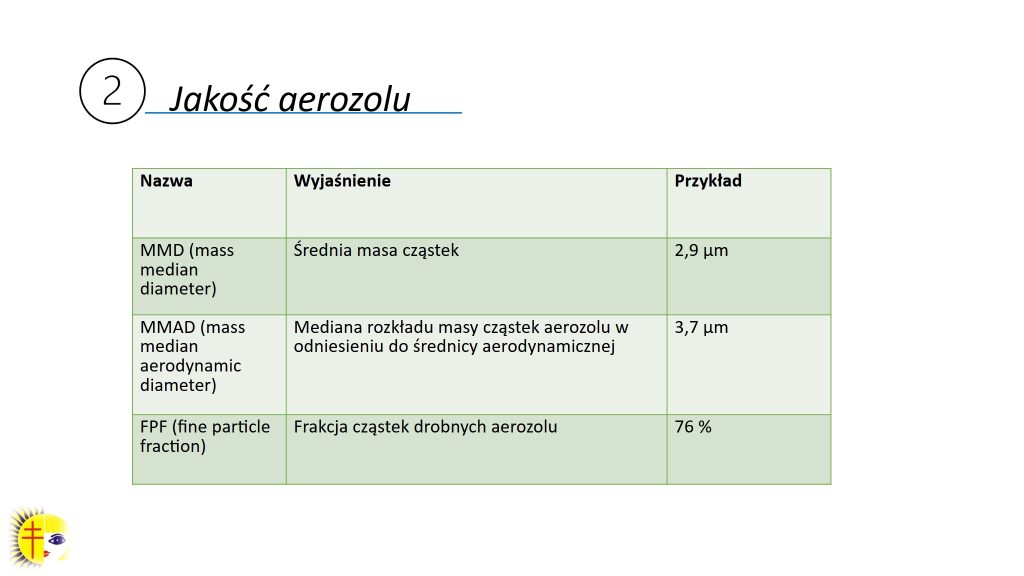
Należy pamiętać o tym, że nasze drogi oddechowe zaczynają się zawężać obwodowo, przypominając kształt leja, co oznacza, że w rejonie tchawicy zostanie większa cząsteczka aerozolu niż w rejonie obwodowych dróg oddechowych. Zatem w zależności od tego, w którym miejscu chcemy zadziałać, taką wielkość cząsteczki powinniśmy podczas inhalacji uzyskać. Dla pacjentów z mukowiscydozą należy dobierać jak najmniejszą cząsteczkę, ponieważ lek musi dotrzeć przede wszystkim do obwodowych dróg oddechowych. Jeżeli chodzi o jakość aerozolu (ryc. 1), przy wyborze odpowiedniego nebulizatora istotnym parametrem będzie średnia masa cząsteczek. Ten parametr jest ważny również ze względu na to, że wielkość cząsteczki powinna być dostosowana do wieku pacjenta i stosowanego leku. Istnieje także tak zwana mediana rozkładu masy cząstek aerozolu w odniesieniu do średnicy aerodynamicznej, z której możemy się dowiedzieć, jak dużo będzie w aerozolu cząsteczek poniżej 5,0 mikrometra. Następna istotna rzecz to frakcja cząstek drobnych aerozolu, która powinna osiągać jak największy procent. Trzecim czynnikiem mającym wpływ na jakość aerozolu jest współpraca pacjenta. Musimy pamiętać o tym, że inaczej drogi oddechowe wyglądają u dorosłych, a inaczej u niemowląt czy dzieci przedszkolnych. Oczywiście pod względem anatomicznym ich płuca się nie różnią, ale warto pamiętać, że pęcherzyki płucne rozwijają się do 8. roku życia, czyli niemowlak ma ich mniej. Na oddychanie dziecka ma też wpływ ustawienie przepony, która jest najważniejszym mięśniem wdechowym, a także położenie i wielkość wątroby. U niemowlaka wątroba jest stosunkowo większa, a co za tym idzie – narządy w jamie brzusznej będą wpływały na to, jak oddycha niemowlę. Dlatego szczególnie u pacjenta w okresie niemowlęcym należy zwrócić uwagę na to, aby cząsteczka leku była jak najmniejsza. Niemowlak powinien wykonywać inhalacje z wykorzystaniem maseczki, a ponieważ ma on stosunkowo duży język, a drogi oddechowe wąskie i wiotkie, bardzo ważne jest, by dobrać jak najlepszej jakości nebulizator, nie jesteśmy bowiem w stanie wpłynąć na wzorzec oddechowy małego pacjenta.
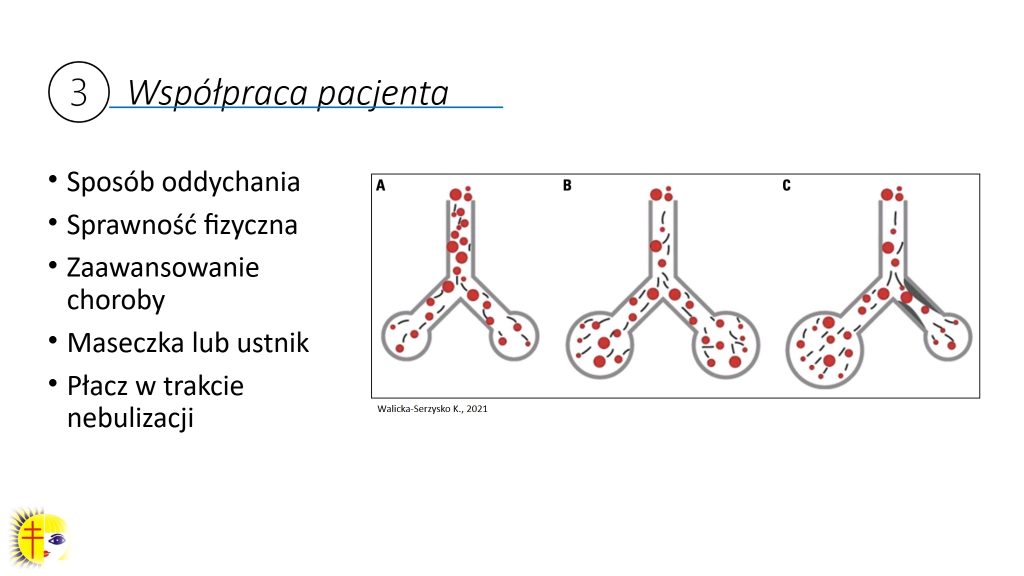
Przy nebulizacji należy zwrócić uwagę na sposób oddychania. Jeżeli pacjent oddycha szybko, to aerozol wpada w turbulentny przepływ powietrza i zostaje w proksymalnych drogach oddechowych. Stąd bardzo ważny jest spokojny, powolny, delikatnie pogłębiony wdech, aby aerozol dotarł do oskrzeli obwodowych (ryc. 2; osoba A wykonuje spokojny wdech, osoba B robi pogłębiony wdech i jest w stanie zdeponować więcej aerozolu w rejonie obwodowych dróg oddechowych, natomiast osoba C ma zmianę w oskrzelach, na przykład niedodmę spowodowaną zalegającą wydzieliną, czyli jakieś zwężenie w rejonie obwodowych dróg oddechowych, i z tego powodu większość aerozolu będzie w pierwszej kolejności dostawać się do oskrzeli drożnych). Dlatego pacjentom z mukowiscydozą zaleca się wykonanie pauzy na szczycie wdechu (szczególnie gdy występują zmiany niedodmowe), by aerozol mógł dotrzeć do istniejących zmian. Im stopień zaawansowania choroby jest większy, tym solidniej powinna zostać wykonana nebulizacja.
Inhalacja z wykorzystaniem maski jest stosowana do ok. 4. roku życia. W praktyce próby przejścia na ustnik są podejmowane znacznie wcześniej, ponieważ inhalacja z wykorzystaniem maski jest mniej skuteczna z powodu dużej depozycji aerozolu na ściankach maski, twarzy i w nosie dziecka, przez co mniej leku trafia do dolnych dróg oddechowych.
Trzeba zwrócić uwagę na to, żeby mały pacjent nie płakał w trakcie inhalacji, ponieważ według badań, które się do tej pory pojawiły, skuteczność inhalacji jest wtedy praktycznie zerowa. Podczas nebulizacji najważniejszy jest głęboki wdech, gdyż aerozol deponuje się w drogach oddechowych wyłącznie w trakcie fazy wdechowej, co stanowi 40% cyklu oddechowego. Jeżeli dziecko płacze, to wykonuje krótki wdech i długi wydech.
Badacze stworzyli model płuc (ryc. 3) chorego z mukowiscydozą, u którego nie ma zmian w dolnych drogach oddechowych (pacjent nr 1), oraz chorego, u którego zmiany rozstrzeniowe obejmują ok. 20% powierzchni oskrzeli (pacjent nr 2). Ten model płuc najpierw został skażony bakterią Pseudomonas aeruginosa, a następnie wykonano inhalację z antybiotyku (ryc. 1a i 2a to małe cząsteczki aerozolu, ryc. 1b i 2b średnie cząsteczki, ryc. 3a i 3b – duże; kolor różowy oznacza bakterię Pseudomonas). Na pierwszym rysunku widać, że drzewo oskrzelowe jest białe, co oznacza brak zmian w drogach oddechowych i prawidłowy wzorzec oddechowy. Natomiast jeżeli w ok. 20% powierzchni drzewa oskrzelowego występują zmiany nieodwracalne, to nawet mała czy średnia cząsteczka aerozolu nie wpłynie zbytnio na bakterię Pseudomonas, nie wspominając już o dużej cząsteczce. Dlatego bardzo ważna jest technika oddychania w trakcie inhalacji i dobór odpowiedniego nebulizatora, ponieważ będzie to oddziaływać na depozycję aerozolu. Im więcej zmian nieodwracalnych, tym dokładniej należy wykonać inhalację.
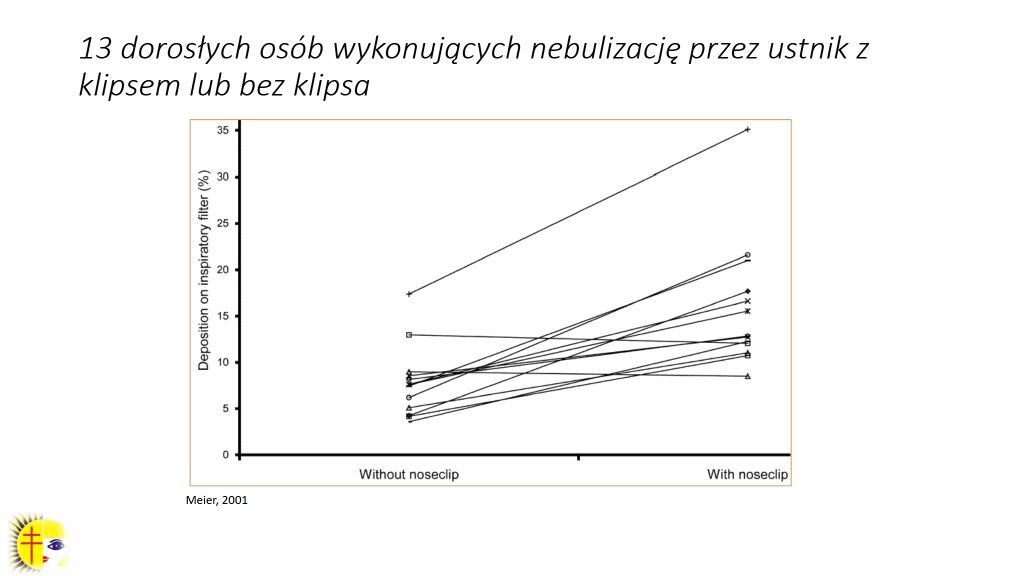
Pacjenci często zastanawiają się, czy wykonywać nebulizację z klipsem nosowym czy bez niego. W badaniu na małej, bo jedynie 13-osobowej grupie dorosłych chorych zauważono, że podczas użycia klipsa nosowego depozycja aerozolu wzrosła średnio o 10% (ryc. 4). Zatem bardzo ważne jest stosowanie klipsa w trakcie inhalacji, aby polepszyć depozycję leku w rejonie obwodowych dróg oddechowych. Warto również przyjrzeć się grafice przedstawiającej pacjenta pediatrycznego wykonującego inhalację, by zgodzić się, że u dziecka w wieku przedszkolnym istotną kwestią jest zarówno dobór sprzętu, jak i sama technika oddychania (ryc. 5; nr 1 – depozycja aerozolu przy nieszczelnej masce; nr 2 – inhalacja wykonywana w momencie, gdy dziecko płacze, depozycja aerozolu w rejonie oskrzeli obwodowych wynosi ok. 1%; nr 3 – inhalacja wykonana na nebulizatorze pneumatycznym, depozycja leku w rejonie oskrzeli obwodowych to niespełna 10%; nr 4 – inhalacja wykonana na inhalatorze siateczkowym, depozycja aerozolu w rejonie oskrzeli obwodowych wynosi ok. 36%). Kolejna grafika (ryc. 6) obrazuje, jak bardzo kluczowa, jeżeli chodzi o efektywność inhalacji, jest technika oddychania (nr 1 – pacjent w wieku nastoletnim wykonał kilka szybkich oddechów, co powoduje, że bardzo dużo aerozolu skupia się w rejonie tchawicy i dużych oskrzeli, nr 2 – ta sama osoba wykonuje delikatnie pogłębione, spokojne oddechy, co sprawia, że depozycja aerozolu jest znacznie lepsza).

Bardzo ważne jest stosowanie odpowiedniej kolejności leków podczas nebulizacji:
- rozszerzające drogi oddechowe (po zrobieniu inhalacji czekamy 10–15 minut),
- rozrzedzające wydzielinę (np. sól hipertoniczna; działa od razu, ale krótko, do 30 minut),
- przeciwzapalne (wykonywane po drenażu drzewa oskrzelowego),
- antybiotyki (wykonywane 30–60 minut po leku przeciwzapalnym),
- dornaza alfa (nie robimy drenażu bezpośrednio po inhalacji z Pulmozyme, a minimum po 2 godzinach).
Listę praktycznych wskazówek dotyczących nebulizacji przedstawia ryc. 7.

Ewolucja fizjoterapii oddechowej
Sposób wykonywania fizjoterapia oddechowej w mukowiscydozie zmieniał się na przestrzeni lat. Już w latach 40. XX w. pojawił się drenaż ułożeniowy i oklepywanie, w 1967 r. stosowano drenaż autogeniczny, a na początku lat 70. ubiegłego wieku zaczęto wykorzystywać dodatnie ciśnienie wydechowe. W późniejszych latach te techniki się rozwijały i na pewno będą się rozwijać w dalszym ciągu. Obecnie wiadomo, że są one bezpieczne i bardzo dobrze poznane. Każda osoba chora na mukowiscydozę powinna wykonywać fizjoterapię oddechową systematycznie i zgodnie z zaleceniami swojego fizjoterapeuty.
Fizjoterapia oddechowa (Dlaczego? Kiedy? Jak?)
Pierwszą z technik, które omówimy, jest oklepywanie połączone z drenażem ułożeniowym. Technika ewoluowała, gdyż badania wykazały, że ułożenie dziecka głową w dół przynosi bardzo dużo negatywnych skutków takich jak: nasilenie refluksu, spadek saturacji, wzrost ciśnienia wewnątrzczaszkowego, ból głowy. Obecnie stosuje się tak zwany drenaż ułożeniowy zmodyfikowany. Ta metoda drenażu jest efektywna, ale zarazem czasochłonna, natomiast bardzo podobny efekt można uzyskać, stosując urządzenia wytwarzające dodatnie ciśnienie wydechowe i wykonując wspomagany drenaż autogeniczny.
Technika dodatniego ciśnienia wydechowego (PEP)
Technikę dodatniego ciśnienia wydechowego można wykorzystywać już w okresie niemowlęcym i w praktyce tak też najczęściej się dzieje. Dziecko wykonuje fizjoterapię z dołączeniem do urządzenia szczelnej maski zamiast ustnika, a jeśli nie toleruje aparatu, to można dołączyć urządzenie PEP pod koniec inhalacji z soli hipertonicznej. Stosując PEP, należy pamiętać o pracy w zakresie tzw. objętości oddechowej, czyli nie wykonywać maksymalnego wdechu oraz maksymalnego wydechu; wydech powinien być swobodnie wydłużony i nie może kończyć się nagle.
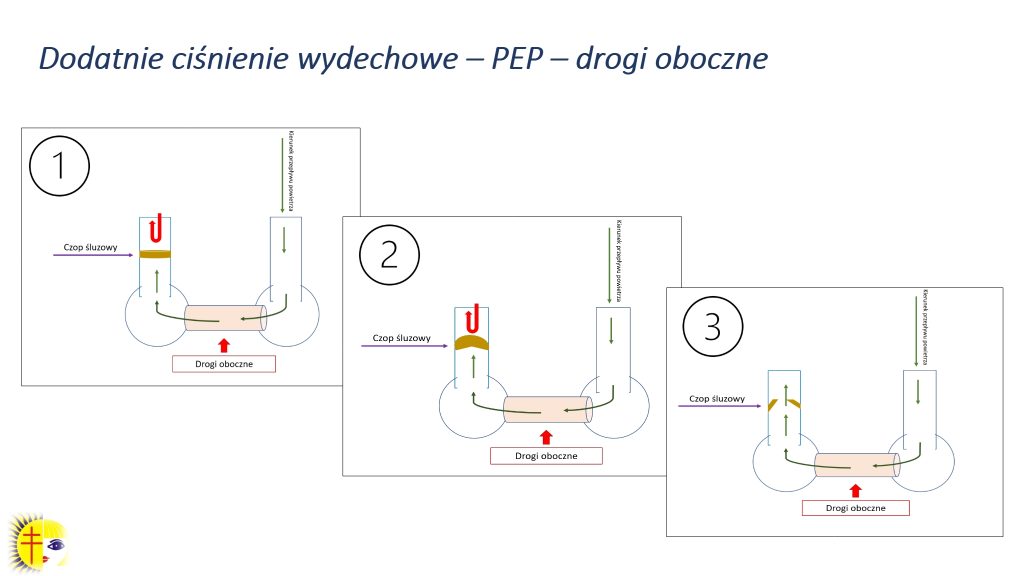
W drzewie oskrzelowym znajdują się tzw. drogi oboczne (ryc. 8). Okazują się one bardzo pomocne w sytuacji, w której dostęp do danego oskrzelika zostanie uniemożliwiony przez czop śluzowy, co obrazuje czerwona strzałka. Wtedy dzięki drogom obocznym można dostać się do tego zablokowanego oskrzelika poprzez oskrzelik z nim sąsiadujący. Następnie wydzielina, która tworzyła czop, przesuwa się w górę, do odkrztuszania. Oskrzela pracują w ten sposób, że w trakcie wdechu się rozszerzają, a w trakcie wydechu się zawężają. Często proponujemy pacjentom technikę dodatniego ciśnienia wydechowego, bo po pierwsze sprawia ona, że przepływ powietrza jest liniowy (co jest pożądane, gdy wydzielina zalega w drogach oddechowych małego kalibru), a po drugie podczas stosowania tej metody nie ma możliwości zwężenia światła drzewa oskrzelowego w trakcie wydechu, w związku z tym jest więcej czasu na to, by wydzielina przesunęła się w kierunku tchawicy.
Na rynku są urządzenia z oporowanym wdechem lub wydechem. Mamy sporo urządzeń takich aparatów, które wytwarzają dodatnie ciśnienie wydechowe. Tych z dodatnim ciśnieniem wdechowym jest troszkę mniej:
- Kit PiPEP – urządzenie wytwarzające dodatnie ciśnienie wdechowe i wydechowe, stosować nadające się do zastosowania u pacjentów w okresie niemowlęcym na masce albo na ustniku. Dla dziecka starszego i osoby dorosłej urządzenie można połączyć z manometrem, by obserwować ciśnienie wydechowe. Możliwe jest zastosowanie u pacjentów, którzy mają w płucach zalegającą wydzielinę, u których występuje zmniejszona objętość oddechowa lub hiperinflacja, a także z zaburzoną siłą i wytrzymałością mięśni,
- EzPAP – to aparat z dodatnim ciśnieniem wydechowym, który można stosować równocześnie z tlenoterapią i nebulizacją.
- VITAPEP – jest to urządzenie powszechnie dostępne we Włoszech; dodatnie ciśnienie powstaje poprzez wydech, który jest oporowany w drogach oddechowych podobnie jak w innych urządzeniach.
- PEP/RMT – występuje najczęściej w Wielkiej Brytanii, u nas zamiennikiem jest Kit PiPEP.
- TheraPEP – komplet urządzenia składa się z ustnika, pierścienia, na którym indywidualnie dobierany jest opór, i manometru. Działa podobnie jak inne urządzenia, czyli stały opór jest generowany w trakcie wydechu.
- Tresholod PEP – nie jest powszechnym urządzeniem dla pacjentów z mukowiscydozą, ponieważ jego elementy nie są rozbieralne, co znacznie utrudnia utrzymanie sprzętu w czystości.
- Pari PEP System S – aparat od lat stosowany u pacjentów z mukowiscydozą. Jego elementy podlegają dezynfekcji, dodatkowo jest możliwość połączenia go z nebulizatorem, dzięki czemu u części pacjentów inhalacja może być bardziej skuteczna.
Aktywny cykl technik oddechowych
Kolejna technika to aktywny cykl technik oddechowych (ang. active cycle breathing control, ACBT; ryc. 9), który składa się z trzech następujących, powtarzanych naprzemiennie w trakcie ćwiczeń czynności: breathing control (BC) – oddychanie przeponą na poziomie objętości oddechowej, thoracic expansion exercises (TEE) – pogłębiony wdech i wydech do końca objętości oddechowej. Pod koniec ćwiczeń, gdy wydzielina jest już wysoko (wyraźnie słyszalna w trakcie wydechu) i istnieje możliwość jej odkrztuszenia, stosuje się forced expiration technique (FET), czyli technikę wymuszonego wydechu. Cały cykl jest powtarzany do momentu, w którym nie będziemy już słyszeć dźwięku wydzieliny w trakcie wydechu. Taki drenaż średnio trwa ok. 30 min. Aktywny cykl technik oddechowych wykonuje się bez urządzeń, dlatego ma bardzo mało przeciwwskazań i może być stosowany u szerokiej grupy pacjentów. ACBT można wprowadzać w formie zabawy (huff) od około 2. r.ż., ajuż około 8. i 9. r.ż. dziecko może zacząć samodzielnie wykonywać fizjoterapię tą techniką. ACBT nigdy nie powinien być wyczerpujący, a technika wymuszonego wydechu nie może być gwałtowna i powodować świszczącego oddechu. Pozycję do ćwiczeń dobiera się w sposób indywidualny (można pracować w pozycji leżącej lub w pozycji siedzącej). W zaawansowanym stadium choroby technikę aktywnego cyklu technik oddechowych stosuje się w połączeniu z nieinwazyjną wentylacją.

Urządzenia wytwarzające dodatnie zmienne ciśnienie wydechowe
Następną grupę sprzętów tworzą urządzenia wytwarzające dodatnie zmienne ciśnienie wydechowe, najczęściej O-PEP (w Polsce Flutter Pari). Fizjoterapia z jego użyciem różni się od tej wykonywanej metodą dodatniego ciśnienia wydechowego tym, że w trakcie fazy wydechu pojawia się wibracja. Podczas pracy na urządzeniu bardzo ważne jest, pod jakim kątem trzymamy Flutter w stosunku do podłoża, ponieważ od tego zależy częstotliwość drgań (ryc. 10). Nie zawsze ustawienie Fluttera pod większym kątem (by uzyskać większą częstotliwość) okazuje się bardziej efektywne, ponieważ często w praktyce można zauważyć, że ustawienie urządzenia pod mniejszym kątem jest skuteczniejsze, co widać po tym, że choremu łatwiej jest przesunąć wydzielinę, a wydech nie jest wykonany siłowo. Najbardziej optymalne będzie więc ustawienie Fluttera w pozycji pośredniej, czyli w rejonie 16 Hz. Urządzenie z dodatnim zmiennym ciśnieniem wydechowym działa w ten sposób, iż w trakcie wydechu drogi oddechowe są dłużej otwarte, oscylacja prowokuje oderwanie wydzieliny od ściany oskrzela, a przez to, że wydech jest wydłużony, wydzielina przesuwa się w kierunku proksymalnym. Średnio wykonywanych jest 15–20 wydechów w 3–4 seriach, natomiast czas wykonywania fizjoterapii zależy od tego, gdzie znajduje się wydzielina. Jeśli jest w rejonie dróg proksymalnych, to zdarza się, że wystarczy 5–6 wydechów i pacjent już odkrztusza, natomiast jeśli będzie ona bardziej w rejonie dróg obwodowych, wówczas potrzebna będzie większa liczba wydechów. Co się tyczy liczby serii, zaprzestajemy ćwiczeń w momencie, gdy pacjent nie wykrztusza wydzieliny.
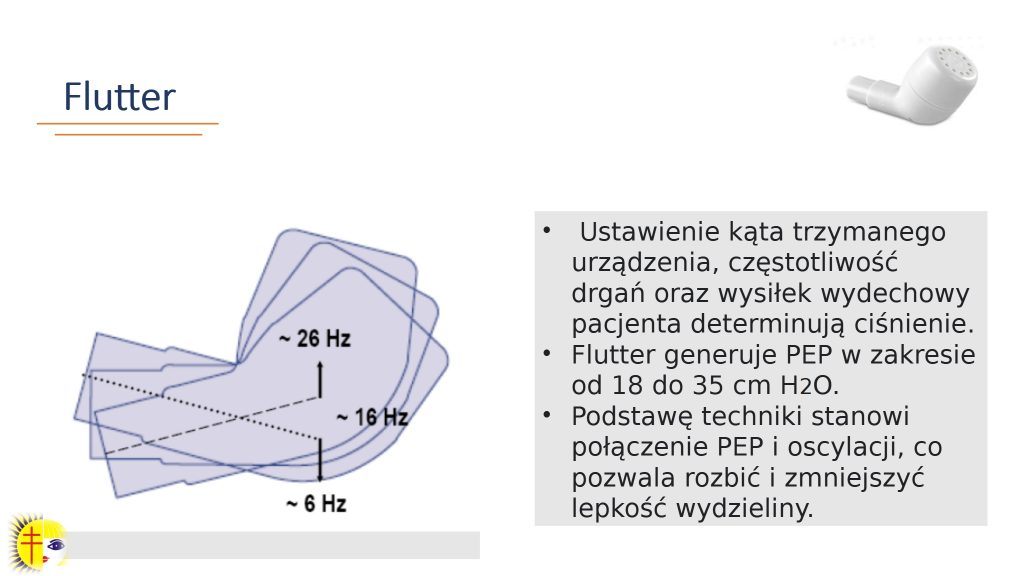
Jeśli pacjent jest w stanie, to najlepiej, by na szczycie wdechu robił pauzę przez 2–3 sekundy, bo jest to moment, aby powietrze w trakcie tej fazy przedostało się za zalegającą wydzielinę. Następnie wraz z wydechem połączonym z oscylacją wydzielina będzie drgała i rozluźniała się, co spowoduje, że przesunie się w kierunku proksymalnym dróg oddechowych. W trakcie pracy na Flutterze ważna jest pozycja ciała: należy usiąść przy stole i oprzeć łokcie o blat, co pozwoli na rozluźnienie obręczy barkowej i wyłączenie dodatkowych mięśni oddechowych, a ustnik trzymać między zębami. Bardzo istotne jest zwrócenie uwagi na to, aby policzki nie drgały, ponieważ wtedy oscylacja odbywa się w rejonie jamy ustnej, a nie w rejonie dolnych dróg oddechowych. Wdech wykonuje się nosem.
Kolejne urządzenie wytwarzające dodatnie zmienne ciśnienie wydechowe to Aerobika (ryc. 11). Różni się od Fluttera przede wszystkim tym, że można ją stosować u młodszych pacjentów (około 4. roku życia, jeśli jest takie wskazanie). Da się z nią pracować w różnych pozycjach, również leżącej na plecach, boku prawym, lewym lub brzuchu w zależności od tego, gdzie zalega wydzielina. Aerobika posiada regulację oporu (moc od 1 do 5), którą dobiera się do konkretnego pacjenta. Gdy zdecydujemy się na największy opór, musimy obserwować, czy wydech nie jest skracany albo wykonywany zbyt siłowo. Nie chodzi o to, żeby wykonywać jak najmocniejszy wydech, gdyż ulegnie on wtedy skróceniu i pacjent wykona mniej powtórzeń z powodu zmęczenia. Podobnie jak przy Flutterze, średnia liczba wydechów jest określona (liczba wydechów: 15–20, serie: 3–4, czas drenażu: 15–20 min), jednak powinno się ją ustalać indywidualnie.

Im lepiej pacjent będzie w stanie zlokalizować umiejscowienie wydzieliny w drzewie oskrzelowym, tym dokładniej będzie mógł dobierać liczbę powtórzeń.
Inne urządzenia, które stosuje się u pacjentów z mukowiscydozą, to Acapella i RC Cornet, z tym że w naszym kraju są one już coraz rzadziej dostępne. W Acapelli także można zmieniać opór oraz pracować na niej w różnej pozycji, a nadaje się dla pacjentów będących już w wieku przedszkolnym.
Pojawiły się badania, które porównywały wyżej wymienione cztery urządzenia wytwarzające zmienne dodatnie ciśnienie wydechowe. Wzięto pod uwagę następujące parametry: czy ciśnienie szczytowe zmienia się w różnych urządzeniach, czy jest różne dodatnie ciśnienie wydechowe, czy jest oscylacyjna częstotliwość, a także czy jest amplituda w zależności od ustawienia urządzenia (3 ustawienia). Badania zostały przeprowadzone na sztucznym gardle, a płuca, które wykorzystano, miały obrazować płuca pacjenta ze średnio zaawansowaną mukowiscydozą. Wnioski są takie, że na razie nie da się ustalić, które urządzenie jest bardziej skuteczne. Urządzenia w dalszym ciągu są wybierane bardzo indywidualnie, na uwadze ma się przede wszystkim współpracę z pacjentem, efektywność fizjoterapii, trwałość urządzenia, możliwość dezynfekcji oraz koszt utrzymania. Urządzenia z dodatnim zmiennym ciśnieniem wydechowym stosuje się przede wszystkim u osób, u których dochodzi do zalegania wydzieliny w drzewie oskrzelowym.Oznacza to, że gęsta wydzielina znajduje się w rejonie obwodowych dróg oddechowych i pacjent nie jest w stanie jej przesunąć w inny sposób niż za pomocą tychże urządzeń. Warto je także stosować wtedy, jeżeli w drzewie oskrzelowym pacjenta występuje upośledzony ruch rzęsek i wtedy, gdy chcemy wykonać mobilizację tegoż organu. Stosując urządzenie, warto pamiętać o kilku przeciwwskazaniach. Chodzi o: pierwszy incydent krwioplucia, intensywne krwioplucie, trwanie odmy opłucnowej i okres po jej wyleczeniu (o czasie powrotu do aparatu O-PEP decyduje zespół leczący). Środki ostrożności należy zachować również w trakcie trwania zapalenia ucha środkowego.
Simeox
Kolejnym urządzeniem jest Simeox, którego zadanie polega przede wszystkim na upłynnieniu i odprowadzeniu wydzieliny z oskrzeli obwodowych. Zostało ono stworzone dla pacjentów z obturacyjną chorobą układu oddechowego i dla osób, u których duża ilość wydzieliny zalega w rejonie obwodowych dróg oddechowych. Urządzenie działa w trakcie fazy wydechu i wytwarza niską częstotliwość w granicach 13 Hz. Pacjent pracuje na nim samodzielnie zgodnie z zasadą drenażu autogenicznego, a zatem wydechy są pasywne. Pozycja przy korzystaniu z Simeoxa powinna być wygodna i można ją zmieniać. Ważne jest prawidłowe umiejscowienie ustnika w jamie ustnej, rozluźnienie krtani i klatki piersiowej w trakcie wydechu, ponieważ będzie to wpływało na efekt fizjoterapii. Aparat możemy indywidualnie ustawić na poziomie mocy 25%, 50%, 75% i 100%. Najczęściej zaczyna się od niskich parametrów, czyli w zakresie 25–50% mocy. Można też wybrać liczbę powtórzeń i tutaj do wyboru mamy 6, 8 bądź też 10 powtórzeń. Dodatkowo urządzenie obrazuje poprawność pracy.
Korzyści, jakie daje praca na Simeoxie, to: drenaż oskrzelowy wykonywany bez wysiłku, możliwość kontrolowania prawidłowej pracy pacjenta, skrócenie czasu drenażu autogenicznego. Siemeoxa nie używa się przy odmie opłucnowej, w trakcie masywnego krwioplucia i w wypadku niestabilnych chorób układu krążenia.
Drenaż autogeniczny
Następna technika to drenaż autogeniczny. Pacjenci współpracujący stosują go bardzo często, ponieważ pozwala dokładnie zlokalizować wydzielinę, dzięki czemu uzyskują efektywny kaszel, co jest bardzo istotne. Czasem drenaż autogeniczny potrafi trwać dłużej niż inne techniki, ale jest dla pacjentów mniej męczący; najwięcej wysiłku kosztuje ich odkrztuszenie wydzieliny. Warto zwrócić uwagę, że na szczycie każdego wdechu robi się pauzę, która trwa około 3 sekund. Następnie wykonuje się wydech z otwartą głośnią, dzięki temu można „usłyszeć” wydzielinę, a jeśli następuje zwężenie w rejonie obwodowych dróg oddechowych, słyszalny jest świst. Gdy wykonuje się wydech z otwartą głośnią, to jest on delikatny i wykonywany bez wysiłku. Kiedy oddycha się bardzo delikatnie i dodatkowo zmniejsza objętość oddechową, to wydzielina w drzewie oskrzelowym potrafi sukcesywnie przesuwać się w stronę proksymalnych dróg oddechowych. Wygląda to tak, że pacjent wykonuje wdech, na szczycie wdechu robi pauzę, następnie robi powolny, spokojny wydech z otwartą głośnią i potem schodzi na poziom objętości zapasowej. Na końcu tego wydechu często daje się „usłyszeć” wydzielinę, jeśli jest ona w oskrzelach mniejszego kalibru. Kolejnym krokiem jest to, że pacjent wykonuje płytki wdech, jednak nie dochodzi do objętości oddechowej, następnie robi pauzę, która trwa 3 sekundy, i powolny wydech. Bardzo ważne jest, żeby zarówno wdech, jak i wydech były spokojne i powolne. Dopiero gdy wydzielina jest „słyszalna” na początku wydechu, w tej najniższej objętości, to można wchodzić wyżej, czyli pacjent wykonuje głębszy wdech niż robił poprzednio. W ten sposób sukcesywnie przesuwa się wydzielinę w kierunku tchawicy do odkrztuszenia. Gdy wydzielina jest już wyżej, to w kolejnej fazie nie schodzi się z wydechem tak nisko (schemat pracy podczas drenażu autogenicznego obrazuje ryc. 12).
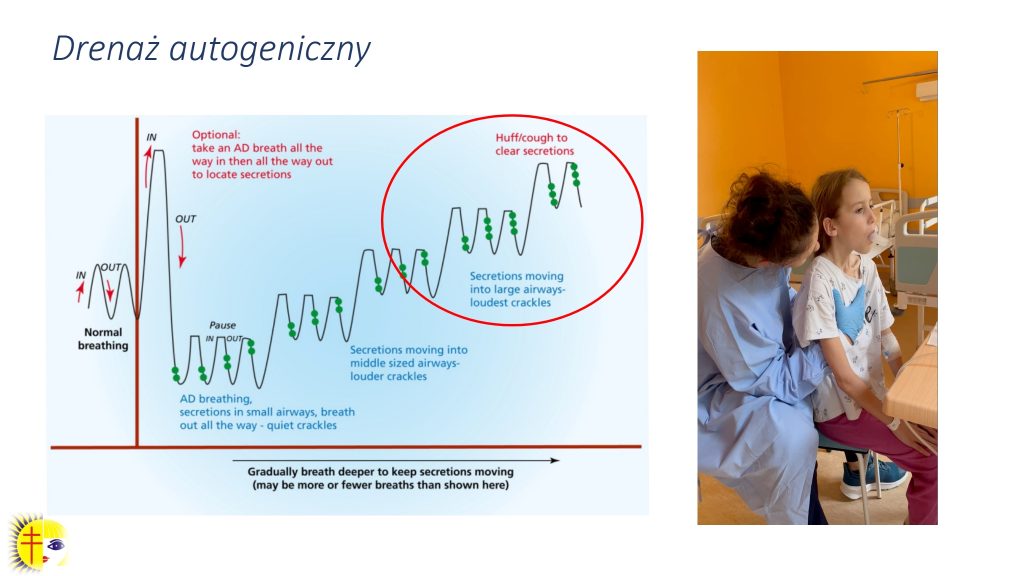
Ogólnie drenaż autogeniczny dzieli się na trzy fazy: najpierw pracuje się w rejonie obwodowych dróg oddechowych, następnie w rejonie objętości oddechowej, a potem, gdy wydzielina jest bardzo wysoko w rejonie tchawicy, prosi się pacjenta, aby jeszcze próbował utrzymać tę wydzielinę (co czasem nie jest łatwe, ponieważ w tchawicy znajduje się najwięcej receptorów kaszlu) i starał się ją wyciągnąć jeszcze wyżej. Na końcu pojawia się efektywny kaszel.
Wyróżnia się też dwa rodzaje technik drenażu autogenicznego: technikę belgijską i technikę niemiecką, które mają kilka różnic i sporo podobieństw. Z kolei drenaż autogeniczny, tzw. wspomagany, jest stosowany u niemowląt i małych dzieci do 2–3 r.ż., czyli u pacjentów, którzy nie współpracują. Wykorzystuje się do niego pas w celu zapobieżenia spłaszczenia przepony, ale należy zwrócić uwagę na sposób jego zakładania (nie może być zbyt napięty, musi się znajdować pod wyrostkiem mieczykowatym i obejmować dolne łuki żebrowe). Drenaż wykonuje się w pozycji leżącej tyłem z podniesionym tułowiem (ok. 30 stopni) lub w pozycji siedzącej.
Podsumowanie
Podsumowując ten webinar, chciałabym podkreślić, że:
- musimy mieć świadomość zastosowania danej metody, uzasadnienie wyboru;
- ważne jest, aby pacjent potrafił pracować różnymi technikami;
- fizjoterapia układu oddechowego powinna być włączona od momentu rozpoznania choroby i modyfikowana w sposób indywidualny na podstawie wieku pacjenta, stanu klinicznego oraz współpracy.
Pytania
Mówiła Pani, że urządzenia O-PEP nie można stosować przy zapaleniu uszu, a czy można przy drenach uszu?
Odp. Przy drenach można stosować O-PEP, ale z niską częstotliwością, czyli np. Flutter należy trzymać poziomo. Konieczna będzie konsultacja z lekarzem prowadzącym w celu określenia czasu, kiedy po założeniu drenów można wrócić do urządzenia. Jest to kwestia indywidualna.
Jaki inhalator zaproponowałaby Pani dla osoby dorosłej?
Odp. Trzeba sprawdzić, jakie ciśnienie robocze generuje dany inhalator. Najczęściej jego wartość wynosi od 0,5 bara do 3 barów, ale nie może być to ciśnienie zbyt duże. Najlepiej, żeby dany inhalator wytwarzał ciśnienie robocze w granicach 1,5 bara. Nawet mimo dobrego nebulizatora za duże ciśnienie w inhalatorze spowoduje, że cząsteczki będą zbyt szybko generowane, a przez to zbyt duże.
Jeśli chodzi o nebulizator Pari, to jaki kolor wkładu jest do czego?
Odp. Niemowlęta powinny mieć nebulizator Pari z żółtym wkładem (cząsteczka poniżej 3 µm), od ok. 4 r.ż. można zacząć stosować niebieski wkład do inhalacji z soli hipertonicznej (cząsteczka w granicach 3,5 µm). Czerwony wkład zalecany jest dla niemowląt i dzieci starszych do leków rozszerzających drzewo oskrzelowe, Pulmozyme i antybiotyków (cząsteczka ok. 2,5 µm).
Czy można stosować drenaż autogeniczny z użyciem urządzenia Pari PEP, jeśli dochodzi do zapalenia ucha środkowego?
Odp. Stan zapalny ucha środkowego wywołuje silny ból nawet przy przełykaniu, bo ucho środkowe przez trąbkę Eustachiusza jest połączone z gardłem. Przy generowaniu dodatniego ciśnienia wydechowego pacjent z zapaleniem ucha będzie odczuwał większy ból, dlatego podczas używania PEP-a warto pracować na niższym ciśnieniu, czyli w granicach 10 cm słupa wody. Jeśli ból się nasila, lepiej stosować drenaż autogeniczny lub aktywny cykl technik oddechowych bez dodatniego ciśnienia wydechowego.
Jaki kolor filtra do inhalacji u dziecka w wieku 3,5 lat (inhalator Pari Boy Junior)?
Odp. Do soli hipertonicznej można już próbować stosować wkład niebieski, szczególnie jeśli dziecko robi inhalacje na ustniku z klipsem nosowym. W wypadku Pulmozyme, jeśli lekarz prowadzący już ten lek zalecił, należy pozostać na wkładzie czerwonym.
Czy stosowanie pasa do drenażu autogenicznego wspomaganego u dziecka kilkumiesięcznego jest konieczne? Prowadzący fizjoterapeuta nie wspomniał o tym przy pokazywaniu techniki pracy.
Odp. Pas nie jest konieczny, ale jeśli go nie stosujemy, to musimy stabilizować jamę brzuszną dziecka dłonią. Obserwujemy też, jak dziecko oddycha, ponieważ od 6 m.ż. zaczyna się zmieniać wzorzec oddychania. Jeśli w trakcie oddychania widać, że dziecko unosi klatkę piersiową znacznie bardziej niż brzuch, to można już rezygnować z pasa. Nie u wszystkich pacjentów pas jest wykorzystywany.
Co Pani sądzi o łączeniu nebulizacji z soli hipertonicznej z Aerobiką w celu przyspieszenia fizjoterapii oddechowej przy braku zaostrzenia?
Odp. Badania, które pojawiły się do tej pory, udowodniły, że jeśli inhalacja z soli jest łączona z dodatnim zmiennym ciśnieniem, to pacjenci odkrztuszają więcej wydzieliny już w trakcie inhalacji. U niektórych pacjentów rzeczywiście można to zaobserwować, natomiast nie do końca jestem przekonana do tego, że wpłynie to na skrócenie czasu drenażu.
Jaki inhalator przenośny kupić dla niespełna dwulatki? Chodzi o urządzenie do zadań specjalnych w przypadku braku prądu w domu lub podróży.
Odp. Do sporadycznego stosowania, np. raz na pół roku, można kupić tańszy inhalator mesh w cenie nawet 200–300 zł, ale należy pamiętać o zachowaniu standardowej higieny.
Co sądzi Pani o inhalatorze InnoSpire Go? Czy można go używać do codziennych inhalacji?
Odp. To jeden z inhalatorów typu mesh i można go stosować. Trzeba pamiętać, że przy wykorzystywaniu tego typu inhalatorów ważna jest technika oddychania. Chodzi o to, by pacjent oddychał powoli, spokojnie, z delikatnie pogłębionym wdechem. Musi być zachowany tzw. liniowy przepływ powietrza.
Czy przy zastawce komorowo-otrzewnowej można stosować Pari PEP?
Odp. Można, ale warto skonsultować to z lekarzem prowadzącym i trzeba pamiętać, by stosować niższe ciśnienie w trakcie wydechu mierzone za pomocą manometru, w granicach 10 cm słupa wody.
Czy po wykonaniu drenażu z pasem warto go zostawić na drugą część terapii, która polega na ćwiczeniach aerobowych, czy lepiej ściągnąć?
Odp. Nie ma określonych rekomendacji, ale osobiście ściągam pas, gdy stosowany jest u pacjentów w wieku niemowlęcym.
Czy dobrym sposobem jest zastosowanie soli hialuronowej i hipertonicznej (NEBU-dose Plus) po 3 godzinach od użycia Pulmozyme? Czy lepiej jest zaczekać dłużej, a później zrobić inhalację na Pari Boy Pro z użyciem niebieskiej dyszy i zastosować drenaż?
Odp. Istotne jest to, by po Pulmozyme nie wykonywać drenażu od razu. Jest różnica w poszczególnych krajach dotycząca czasu, w którym można po Pulmozyme wykonać drenaż. W Polsce zaleca się odczekanie co najmniej 2 godzin od inhalacji Pulmozyme, zrobienie kolejnej inhalacji z soli hipertonicznej i dopiero po tym wykonać drenaż.
Czy zauważa Pani w codziennej fizjoterapii osób przyjmujących modulatory CFTR? Jeśli tak, to jakie? Czy zdarzyło się, że w związku z brakiem wydzieliny, zaostrzeń i poprawą stanu zdrowia zmniejszyła Pani (lub zmniejszono u Pani pacjentów) częstotliwość nebulizacji i drenażu? Czy w Pani odczuciu nebulizacja z Pulmozyme lub soli hipertonicznej pozostaje konieczna, jeśli modulatory sprawiają, że gęsty śluz nie jest już produkowany?
Odp. Zaleceniami dotyczącymi inhalacji zajmuje się lekarz i nie powinno się samodzielnie modyfikować tych zaleceń. Decyzja o zmianach w inhalacjach musi być podjęta przez zespół leczący. Natomiast rzeczywiście obserwujemy, że istnieje grupa pacjentów, która znacznie zmodyfikowała model wykonywania zarówno inhalacji, jak i drenażu, znacznie je ograniczając. Są to pacjenci dorośli, którzy mają ok. 30 lat i więcej, nigdy niewymagający hospitalizacji, mający prawidłowe wskaźniki spirometryczne. Po rozpoczęciu przyjmowania modulatorów te wskaźniki nadal utrzymują się u nich na wysokim, w granicach normy poziomie. Natomiast pacjenci, u których wystąpiły już nieodwracalne zmiany w obrębie układu oddechowego, wspominają, że jeśli nie wykonają drenażu lub inhalacji przez 2–3 dni, to już odczuwają, że gorzej się im oddycha. Od roku, czyli od wprowadzenia leków przyczynowych, widać też, że znacznie zmniejszyła się liczba zaostrzeń wśród pacjentów i na oddziale jest ich mniej, choć nie dotyczy to wszystkich, bo są osoby na modulatorach, które już trzeci czy czwarty raz trafiają do szpitala z zaostrzeniem. Uważam, że jeśli są zmiany w obrębie układu oddechowego, to konieczna jest kontynuacja fizjoterapii włącznie z nebulizacją, a o ich modyfikacjach musi decydować zespół, który prowadzi pacjenta.
Od jakiego wieku stosować inhalator mesh? Czy Pari e-Flow Rapid można stosować u dziecka w wieku 4 lat codziennie?
Odp. Na mesh można przechodzić wtedy, kiedy dziecko potrafi wykonać inhalację z pomocą ustnika i klipsa nosowego, zależy to od tego, jak radzi sobie pacjent. Nie należy kierować się wiekiem pacjenta, bo głównym czynnikiem jest współpraca.
Czy przejście z Pari Boy na e-Flow Rapid ma sens w przypadku inhalacji z leku rozszerzającego oskrzela z solą fizjologiczną, soli hipertonicznej oraz antybiotyku (Colistin)? Czy warto na coś zwrócić uwagę?
Odp. Uważam, że ma sens. Badania wskazują, że inhalacja na inhalatorach typu mesh jest bardziej skuteczna, ale trzeba zwrócić uwagę na powolny, spokojny, delikatnie pogłębiony wdech z zatrzymaniem powietrza na szczycie wdechu. Pauzę tę można skrócić podczas wykonywania inhalacji z soli hipertonicznej, jeśli jest przyczyną nieefektywnego kaszlu.
Czy osoby dorosłe też powinny używać pasa do drenażu i co on właściwie daje?
Odp. Pas stosuje się głównie do drenażu autogenicznego i jego zaletą jest to, że zastępuje on ręce terapeuty, które dają delikatny opór w trakcie wdechu i torują pracę klatki piersiowej. U starszych dzieci i pacjentów dorosłych pasy są sztywne i pacjent nie może wykonać głębokiego wdechu, więc pracuje na niskich objętościach oddechowych. Zatem pasy warto stosować wtedy, gdy fizjoterapię robi się samodzielnie.
Jaki drenaż możemy zastosować podczas zaostrzenia choroby?
Odp. Zależy to od wieku pacjenta, współpracy i znajomości techniki. Podczas zaostrzenia częściej stosuje się delikatne techniki, by mniej męczyć pacjenta, np. za pomocą urządzenia PEP z obniżonym ciśnieniem (15, a nie 20 cm słupa wody) lub wykonując drenaż autogeniczny. Jeśli jest taka możliwość, warto zastosować urządzenie Simeox. Trzeba też obserwować pacjenta, czy nie jest zmęczony, i w razie potrzeby skrócić czas drenażów, ale zwiększyć ich liczbę w ciągu doby.
Relacja została przygotowana
przez redakcję czasopisma
„Mukowiscydoza”